ThS. DS. Trương Văn Đạt – Phó Tổng tư ký Hội Thầy thuốc trẻ Việt Nam
DS. Dương Hoàng Lộc – Nguyên Phó Chủ tịch Hội sinh viên Đại học Y Dược TP. HCM
1. Mở đầu
Trong hoạt động khám chữa bệnh, bác sĩ là người chịu trách nhiệm cao nhất để đưa ra quyết định chẩn đoán và điều trị. Bác sĩ là người có nền tảng kiến thức bao quát, chịu trách nhiệm thu thập tất cả các thông tin liên quan đến bệnh nhân để có thể đưa ra quyết định điều trị hợp lý nhất. Trong khi đó, dược sĩ là chuyên gia được đào tạo chuyên sâu về thuốc, chịu trách nhiệm tìm hiểu sâu việc tối ưu dùng thuốc cho từng bệnh nhân cụ thể: như chọn thuốc, liều dùng, đường dùng, hướng dẫn cách dùng và theo dõi – kiểm soát tác dụng có hại của thuốc. Vì vậy, vai trò của người dược sĩ trong hỗ trợ, phối hợp với bác sĩ để tư vấn sử dụng thuốc ngày càng được đề cao.
Trên thế giới, đã có nhiều mô hình hợp tác giữa bác sĩ và dược sĩ (Physician–pharmacist collaborative management – PPCM), nổi bật là mô hình hợp tác nhằm kiểm soát tăng huyết áp tại Mỹ và đã được chứng minh tính hiệu quả trên lâm sàng. Hiện nay tại Việt Nam chưa có mô hình phối hợp tương tự, tuy nhiên với hơn 60.000 nhà thuốc và gần 100.000 dược sĩ từ trình độ Cao đẳng, đại học chính quy trở lên (theo thống kê của Cục Quản lý Dược, Bộ Y tế năm 2020), nếu có thể triển khai mô hình hợp tác giữa bác sĩ và dược sĩ sẽ giúp rút ngắn khoảng cách về chăm sóc y tế cho bệnh nhân tại Việt Nam. Để hiểu hơn về mô hình này, nghiên cứu tổng quan dưới đây sẽ trình bày cụ thể.
2. Tổng quan về mô hình hợp tác giữa bác sĩ và dược sĩ
Sự hợp tác giữa các chuyên gia chăm sóc sức khỏe (trong trường hợp này là sự hợp tác giữa bác sĩ và dược sĩ) được định nghĩa là một “Quá trình phối hợp giao tiếp và ra quyết định với mục tiêu đáp ứng nhu cầu về sức khỏe và bệnh tật của bệnh nhân đồng thời tôn trọng những phẩm chất và khả năng riêng của mỗi chuyên gia”. Nhiều nghiên cứu đã kết luận rằng sự phối hợp chăm sóc giữa bác sĩ và dược sĩ có thể cải thiện kết quả chăm sóc bệnh nhân. Mô hình hợp tác giữa bác sĩ và dược sĩ cũng đã được nhóm nghiên cứu của Giáo sư Barry L.Carter thuộc trường đại học Iowa – Hoa Kỳ chứng minh có tác động hiệu quả đối với bệnh nhân có các nguy cơ mắc bệnh tim mạch và tăng huyết áp.
Trong nghiên cứu về sự hợp tác giữa bác sĩ và dược sĩ đối với bệnh hen suyễn của nhóm nghiên cứu thuộc Khoa Dược, Trung tâm Khoa học Y tế Đại học Florida/Trung tâm Y tế Đại học Jacksonville, kết quả cho thấy số lần bệnh nhân phải đến khoa cấp cứu giảm đáng kể so với hai giai đoạn tương tự trước khi bắt đầu nghiên cứu.
Trong thời điểm diễn ra cuộc cách mạng 4.0, sự phối hợp giữa dược sĩ cộng đồng, dược sĩ tại nhà thuốc với bác sĩ thông qua Telemedicine làm tăng khả năng tiếp cận các dịch vụ y tế, bệnh nhân được tư vấn tốt hơn, đặc biệt lả các bệnh nhân ở vùng sâu, vùng xa.
3.Ứng dụng của mô hình hợp tác giữa bác sĩ và dược sĩ trên thế giới
3.1. Ứng dụng mô hình hợp tác giữa bác sĩ và dược sĩ trong quản lý huyết áp: Dự án Hợp tác giữa bác sĩ và dược sĩ để cải thiện kết quả điều trị (CAPTION)
a) Tổng quan dự án
Tại Trường Cao đẳng Dược trực thuộc Đại học Iowa, Mỹ, nhóm nghiên cứu của bác sĩ Barry Carter và Gail Ardery đã thực hiện dự án “Hợp tác giữa bác sĩ và dược sĩ để cải thiện kết quả điều trị” (tên gốc tiếng anh Collaboration Among Pharmacists and Physicians to Improve Outcomes Now – viết tắt là CAPTION). Dự án CAPTION là một trong những dự án nổi bật ứng dụng mô hình Quản lý hợp tác bác sĩ – dược sĩ (Physician–pharmacist collaborative management – viết tắt là PPCM), trong đó bác sĩ và dược sĩ cộng tác bằng cách dược sĩ sẽ tham gia dự án làm việc trực tiếp với bác sĩ chăm sóc ban đầu tại các cơ sở y tế nhằm mục tiêu tối ưu phác đồ điều trị cho bệnh nhân.
Dự án CAPTION thực hiện đo lường tác động của mô hình hợp tác giữa bác sĩ và dược sĩ trên bệnh nhân tăng huyết áp nhưng chưa kiểm soát được. Nghiên cứu được thực hiện tại các phòng khám trên khắp nước Mỹ, với quần thể bệnh nhân đa dạng. Trước đó, nhóm nghiên cứu ghi nhận rằng chưa có nghiên cứu ngẫu nhiên có đối chứng nào kiểm tra mức độ can thiệp của dược sĩ có thể làm giảm chỉ số huyết áp tâm thu trung bình. Kết quả của nghiên cứu dự án CAPTION sẽ được dùng để đánh giá xem liệu sự can thiệp của dược sĩ kết hợp với phác đồ điều trị mà bác sĩ đưa ra có thể cải thiện chỉ số huyết áp ở các đối tượng có nguy cơ cao so với nhóm đối chứng hay không. Đối tượng nghiên cứu hướng đến là nhóm bệnh nhân thuộc các dân tộc thiểu số tại Mỹ hoặc nhóm dân số có tình trạng kinh tế xã hội thấp (thu nhập, bảo hiểm và giáo dục) vì 2 nhóm bệnh nhân này được đánh giá có tỷ lệ tăng huyết áp cao hơn và khả năng kiểm soát huyết áp kém hơn các nhóm bệnh nhân khác.
Tất cả 32 phòng khám tham gia vào nghiên cứu này đều có ít nhất 1 dược sĩ lâm sàng trong đội ngũ nhân viên (trung bình 1,9 dược sĩ/1 phòng khám). Phần lớn dược sĩ có bằng Pharm.D. (96%), trong đó 75% phòng khám đã cung cấp dịch vụ dược lâm sàng trong hơn 5 năm.
b) Tiêu chí lựa chọn bệnh nhân tham gia dự án CAPTION
Tiêu chuẩn lựa chọn bệnh nhân tham gia nghiên cứu được tóm tắt theo bảng 1.
Bảng 1. Tiêu chí lựa chọn và tiêu chí loại trừ bệnh nhân tham gia dự án

c) Sự can thiệp của dược sĩ trong dự án CAPTION
Sau khi bệnh nhân trong nhóm can thiệp đồng ý tham gia, dược sĩ thực hiện một cuộc phỏng vấn bệnh nhân với các nội dung:
– Tiền sử dùng thuốc của tất cả các phác đồ mà bác sĩ đã kê đơn, không kê đơn và thuốc thảo dược bệnh nhân đã sử dụng;
– Đánh giá kiến thức của bệnh nhân về thuốc huyết áp, chỉ định cho từng loại thuốc, mục tiêu điều trị, liều lượng và thời gian dùng thuốc, và tác dụng phụ tiềm ẩn của thuốc;
– Chống chỉ định có thể gặp với các tác nhân dược lý cụ thể;
– Các vấn đề về tuân thủ dùng thuốc.
Từ dữ liệu thu được, các dược sĩ lâm sàng sẽ đưa ra điều chỉnh can thiệp dựa trên nhu cầu cụ thể của từng bệnh nhân.
Trong quá trình phỏng vấn, dược sĩ ưu tiên đánh giá kiến thức và sự tuân thủ thuốc, sau đó hướng dẫn, giáo dục bệnh nhân kiến thức về tăng huyết áp và tầm quan trọng của việc tuân theo các hướng dẫn sử dụng thuốc. Ngoài ra, dược sĩ còn cung cấp tài liệu giúp bệnh nhân thay đổi lối sống; thẻ ghi nhớ bao gồm tất cả các loại thuốc, liều lượng và thông tin liên hệ của dược sĩ. Khi dược sĩ nghi ngờ bệnh nhân có thể gặp vấn đề về trí nhớ hoặc các vấn đề không tuân thủ, dược sĩ được khuyến khích cung cấp các thiết bị hỗ trợ như nhật ký dùng thuốc hoặc hộp chia thuốc.
Trọng tâm chính trong can thiệp là việc dược sĩ xác định phác đồ trị liệu của bệnh nhân chưa được tối ưu. Dược sĩ trong quá trình can thiệp sẽ lên kế hoạch chăm sóc riêng cho từng bệnh nhân, bao gồm khuyến nghị điều trị và huyết áp mục tiêu. Những kế hoạch này cũng sẽ được trao đổi với bác sĩ.
Cụ thể hơn, kế hoạch chăm sóc bệnh nhân gồm các khuyến nghị về tăng cường liều lượng thuốc và thêm thuốc hạ huyết áp nhằm đạt được mục tiêu kiểm soát huyết áp. Các kế hoạch chăm sóc sẽ được trình bày trực tiếp với bác sĩ. Nếu kế hoạch chăm sóc được bác sĩ phê duyệt hoặc sửa đổi, dược sĩ sẽ hoàn thiện kế hoạch và can thiệp trên bệnh nhân.
Mô hình can thiệp được nhóm nghiên cứu đề xuất có các hình thức như thăm khám trực tiếp bệnh nhân ở các tháng thứ 1, 2, 4, 6 và 8 và sẽ thực hiện gọi cho bệnh nhân mỗi 2 tuần. Bệnh nhân có thể quay lại thăm khám bổ sung nếu huyết áp vẫn không kiểm soát được. Tuy nhiên, đây là một thử nghiệm để xác định xem dược sĩ thực hiện mô hình can thiệp để theo dõi việc kiểm soát huyết áp có tốt hơn hay không. Do đó, dược sĩ không bắt buộc phải tuân thủ tần suất can thiệp được đề xuất. Dược sĩ được khuyến khích sử dụng chuyên môn để đưa ra quyết định trong việc quản lý bệnh nhân và được tự do sửa đổi tần suất này dựa trên nhu cầu và mong muốn cụ thể của bệnh nhân.
d) Kết quả sau 9 tháng thực hiện can thiệp
Tỷ lệ bệnh nhân kiểm soát được huyết áp ở nhóm can thiệp là 61% so với tỷ lệ ở nhóm đối chứng là 45% (theo Hướng dẫn điều trị tăng huyết áp năm 2014).
Tỷ lệ bệnh nhân can thiệp có huyết áp dưới mức 140/90 mm Hg dao động từ 44,4% đến 90,0% tại các cơ sở y tế tham gia dự án. Nghiên cứu đã cho thấy sự khác biệt giữa nhóm can thiệp và nhóm đối chứng với tỷ lệ huyết áp giảm -6,1/-2,9 mm Hg trong vòng 9 tháng.
Kết quả của can thiệp cho thấy huyết áp tâm thu ban đầu tương đương đối với cả 2 đối tượng bệnh nhân thuộc dân tộc thiểu số (Minority) và không thiểu số (Non-minority).
Mô hình PPCM giúp điều chỉnh huyết áp tâm thu thấp hơn 7,3 mm Hg đối với bệnh nhân Minority thuộc nhóm can thiệp so với bệnh nhân Minority trong nhóm đối chứng (p = 0,0042) sau 9 tháng. Bệnh nhân Minority được can thiệp có xu hướng huyết áp thấp hơn so với bệnh nhân Non-minority trong nhóm đối chứng.
Khi phân loại nhóm theo thu nhập cá nhân, những bệnh nhân thu nhập dưới 25.000 đô la Mỹ thuộc nhóm can thiệp có huyết áp tâm thu thấp hơn so với nhóm đối chứng (thấp hơn 7,3 mm Hg) và trong khi chỉ số huyết án ở bệnh nhân thu nhập trên 25.000 đô la Mỹ được can thiệp thay đổi không đáng kể so với nhóm đối chứng (3,4 mm Hg).
3.2. Ứng dụng mô hình hợp tác giữa bác sĩ và dược sĩ trong điều trị bệnh nhân lệ thuộc opioid
a) Tổng quan nghiên cứu
Thống kê năm 2013 tại Mỹ cho thấy dù dân số nước này chỉ chiếm 4,6% dân số thế giới nhưng người dân Mỹ đã sử dụng 80% lượng thuốc opioid được bán ra trên toàn cầu. Số lượng người được chẩn đoán nghiện hoặc lạm dụng thuốc giảm đau đã tăng đáng kể từ 1,5 triệu lên 2,1 triệu người trong khoảng thời gian từ năm 2002 đến 2012. Chính vì vậy, tình trạng lạm dụng thuốc opioid đã trở thành vấn đề sức khỏe cộng đồng nghiêm trọng tại Mỹ. Sử dụng thuốc quá liều là nguyên nhân hàng đầu gây tử vong do chấn thương ở Hoa Kỳ theo thống kê của Trung tâm kiểm soát và phòng ngừa dịch bệnh Hoa Kỳ vào năm 2012. Buprenorphin và buprenorphin/naloxon là liệu pháp duy nhất hiện được Cục Quản lý Thực phẩm và Dược phẩm phê duyệt để điều trị chứng nghiện opioid tại các cơ sở y tế.
Buprenorphin có hiệu quả trong việc quản lý chứng rối loạn sử dụng opioid. Tuy nhiên, việc xác định liều dành cho bệnh nhân khá phức tạp, bao gồm ba giai đoạn: khởi đầu, ổn định và duy trì. Khi bắt đầu sử dụng buprenorphin, bệnh nhân phải trải qua các triệu chứng cai nghiện opioid từ nhẹ đến trung bình. Các hướng dẫn khuyến nghị giám sát bệnh nhân khi sử dụng buprenorphin/naloxon, trong đó bệnh nhân được theo dõi trực tiếp để đánh giá và phòng ngừa trong trường hợp có xảy ra tác dụng phụ của thuốc. Liều buprenorphin/naloxon được điều chỉnh trong khoảng thời gian từ 1 đến 3 ngày, và mỗi lần thăm khám có thể mất lên đến 2 giờ.
Có nhiều nguyên nhân chủ quan và khách quan khiến việc kê đơn, giám sát điều trị cai nghiện opioid gặp nhiều khó khăn ở Mỹ. Bên cạnh đó, các nghiên cứu được công bố trước thời điểm nghiên cứu diễn ra cho thấy rằng sự hợp tác giữa bác sĩ và dược sĩ có thể giảm bớt gánh nặng cho bác sĩ, cải thiện kết quả điều trị của bệnh nhân. Hơn nữa, mô hình hợp tác bác sĩ – dược sĩ còn giúp giảm chi phí theo dõi bệnh nhân và giúp họ sử dụng thuốc một cách hiệu quả, an toàn, tuân thủ chỉ định và bệnh nhân cũng được tuyên truyền kiến thức về thuốc. Một điểm thuận lợi để áp dụng mô hình hợp tác bác sĩ – dược sĩ tại Mỹ đó là hầu hết các tiểu bang đã có luật và quy định cho phép thỏa thuận hợp tác trong khám chữa bệnh giữa bác sĩ và dược sĩ.
Nghiên cứu về thực hành hợp tác giữa bác sĩ và dược sĩ nhằm tăng khả năng tiếp cận điều trị bằng buprenorphin/naloxon, tối ưu hóa việc chăm sóc cho bệnh bệnh nhân, giảm chi phí điều trị, giảm thiểu gánh nặng cho bác sĩ.
b) Mô tả nghiên cứu
Thực hành hợp tác giữa bác sĩ và dược sĩ trong kiểm soát điều trị bằng buprenorphin/naloxon đã được thí điểm tại một sở y tế trong 12 tháng. Những bệnh nhân đang sử dụng buprenorphin/naloxon được lựa chọn vào nghiên cứu được lựa chọn từ các chương trình kiểm soát tại địa phương và ưu tiên chọn những bệnh nhân không có bảo hiểm hoặc bảo hiểm có mức chi trả thấp.
Thời gian của dược sĩ được chia phân chia gồm 4 giờ để chăm sóc bệnh nhân và 2 giờ dành cho công tác quản lý chương trình. Dược sĩ sẽ có 60 phút để gặp bệnh nhân và thu thập tiền sử chi tiết về y tế, tâm thần và lạm dụng chất gây nghiện. Dược sĩ cũng chịu trách nhiệm kiểm tra các quy trình của phòng khám và hoàn thành hợp đồng điều trị cũng như cung cấp kiến thức về tuân thủ dùng thuốc cho bệnh nhân. Sau đó, dược sĩ trình bày một bản tóm tắt cho bác sĩ và ghi lại cuộc trao đổi giữa hai bên. Bác sĩ sẽ dành thời gian khoảng 30 phút để cùng trao đổi với dược sĩ, sau đó lập kế hoạch điều trị cho bệnh nhân.
Tất cả bệnh nhân được theo dõi hàng tuần. Theo phác đồ, việc theo dõi giảm dần theo tháng dựa trên việc tuân thủ kế hoạch điều trị của bệnh nhân và kết quả xét nghiệm nước tiểu. Các cuộc hẹn tiếp theo sẽ diễn ra trong khoảng 15 phút, trong đó dược sĩ phỏng vấn trước bệnh nhân, xác nhận tất cả các dấu hiệu sinh tồn và độc chất có liên quan, đồng thời ghi lại dữ liệu buổi thăm khám. Sau đó, bác sĩ xác nhận ngắn gọn lịch sử và kế hoạch điều trị với bệnh nhân và bổ sung vào bệnh án nếu cần.
c) Kết quả nghiên cứu
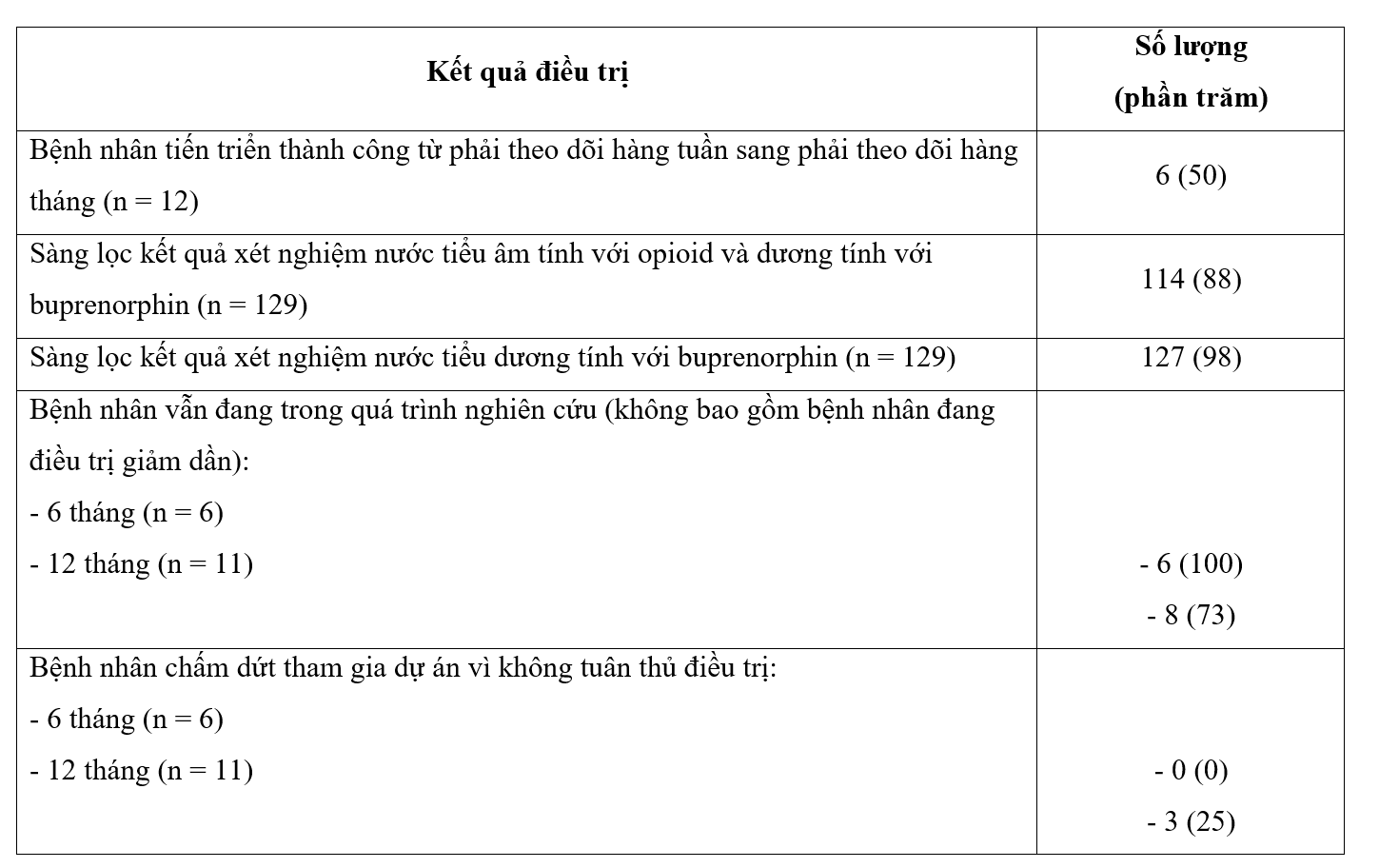
Từ tháng 6 năm 2012 đến tháng 5 năm 2013, đã có tổng số 25 lượt mời tham gia với 19 bệnh nhân. Trong số này, 12 bệnh nhân đã hoàn thành với 135 lần tái khám. Các bệnh nhân chủ yếu là nam giới da trắng với độ tuổi trung bình là 30 (khoảng 22–41) và tỷ lệ tham dự cuộc hẹn định kỳ là 91%.
Thời gian trung bình của bệnh nhân trong thí điểm là 20 tuần (phạm vi, 2–52 tuần). Liều buprenorphin/naloxon hàng ngày dao động từ 3 mg đến 20 mg, với liều trung bình là 12 mg/ngày. Kết quả điều trị chi tiết được thể hiện trong bảng 2.
Bảng 2. Kết quả điều trị của bệnh nhân lệ thuộc thuốc opioid được chăm sóc trong dự án thí điểm mô hình hợp tác bác sĩ – dược sĩ (số lượng: 12 bệnh nhân)
Trước dự án thí điểm theo dõi điều trị với buprenorphin/naloxon, Sở Y tế đã chi trả chi phí dành cho bác sĩ của những bệnh nhân không có bảo hiểm/bảo hiểm dưới mức. Khi so sánh chi phí trung bình của người bệnh và ngân sách thí điểm cho thấy Sở Y tế có thể tiết kiệm được 22,000 đô la Mỹ thông qua chương trình thí điểm này.
Lợi ích mô hình hợp tác giữa bác sĩ và dược sĩ đem lại có thể kể đến như tăng cường giao tiếp giữa bác sĩ và dược sĩ, giảm gánh nặng cho bác sĩ, theo dõi thường xuyên các kết quả xét nghiệm nước tiểu, tăng thời gian điều trị duy trì bằng buprenorphin/naloxon (đặc biệt đối với bệnh nhân nghèo), tăng cường giám sát để nhanh chóng đạt được mục tiêu điều trị và tiết kiệm chi phí.
3.3. Ứng dụng mô hình hợp tác giữa bác sĩ và dược sĩ quản lý bệnh nhân hen suyễn trong chăm sóc ban đầu
a) Tổng quan về mô hình
Tại Mỹ, theo thống kê năm 2013 có hơn 25 triệu người mắc bệnh hen suyễn và số ca chẩn đoán tăng gần 15% trong thập kỷ vừa qua. Mặc dù các trường hợp tử vong liên quan đến hen suyễn đã giảm, số ca bệnh phải đến khoa cấp cứu tại các bệnh viện vào năm 2009 là gần 2 triệu ca. Trong đó, người Mỹ gốc Phi có nguy cơ mắc bệnh hen suyễn cao nhất và có nguy cơ tử vong cao gấp 2–3 lần so với các nhóm dân tộc khác. Bệnh nhân hoàn toàn có thể phòng tránh cơn hen cấp tính bằng việc sử dụng thuốc thích hợp và tuân thủ hướng dẫn điều trị của nhân viên y tế. Tuy nhiên những nguyên nhân còn tồn tại như chưa có kế hoạch điều trị cho bệnh hen suyễn, sử dụng thuốc theo toa chưa tối ưu, tuân thủ điều trị ở mức kém và bệnh nhân được giáo dục không đầy đủ đã khiến bệnh hen suyễn vẫn chưa được giải quyết một cách triệt để.
Nghiên cứu tiếp tục dựa trên mô hình PPCM để đánh giá hiệu quả can thiệp của mô hình trên bệnh nhân hen suyễn. Mục tiêu của nghiên cứu là đánh giá những bệnh nhân được điều trị với mô hình PPCM tại các cơ sở y tế có cải thiện được việc kiểm soát hen suyễn hay không. Nghiên cứu đánh giá tổng các lần khám và nhập viện cấp cứu liên quan đến hen suyễn trong ba giai đoạn: 9 tháng trước khi áp dụng PPCM, 9 tháng áp dụng PPCM và 9 tháng sau can thiệp PPCM.
Bên cạnh số lần bệnh nhân phải đến cấp cứu thì nghiên cứu còn đánh giá 2 chỉ số là ACT và AQLQ-M. ACT (Ashma Control Test) là một bài kiểm tra gồm năm câu hỏi để xác định đợt kịch phát của bệnh hen suyễn và tần suất xuất hiện các triệu chứng liên quan đến bệnh hen suyễn trong tháng. Câu hỏi ACT có dạng trắc nghiệm, với năm lựa chọn cho mỗi câu hỏi, tổng điểm từ 0 đến 25. Điểm ≥ 20 cho biết bệnh hen suyễn “được kiểm soát tốt”. AQLQ-M (Asthma Quality of Life Questionnaire by Marks) là một bảng đánh giá gồm 20 câu hỏi đo lường tác động của bệnh hen suyễn đối với cuộc sống của bệnh nhân trong tháng. AQLQ-M đo lường các tác động đến thể chất, cảm xúc cũng như các vấn đề về sức khỏe khác liên quan đến bệnh hen suyễn. Điểm số nằm trong khoảng từ 0 đến 60 và điểm số càng cao cho thấy chất lượng cuộc sống của bệnh nhân kém hơn do bệnh hen suyễn.
b) Tiêu chí lựa chọn bệnh nhân tham gia nghiên cứu
Bệnh nhân đủ điều kiện là bệnh nhân nam hoặc nữ từ 12 tuổi trở lên được chẩn đoán hen suyễn mãn tính và đang được điều trị bởi bác sĩ của cơ sở y tế. Những bệnh nhân có tiền sử hen suyễn nặng, đe dọa đến tính mạng có tiền sử nhập khoa chăm sóc đặc biệt hoặc thở máy do hen suyễn bị loại trừ. Bệnh nhân bị hen suyễn nặng bị loại trừ vì lý do an toàn và vì họ thường được quản lý bởi các bác sĩ chuyên khoa phổi hơn là các bác sĩ tại cơ sở y tế chăm sóc ban đầu. Bệnh nhân được chẩn đoán mắc bệnh phổi tắc nghẽn mạn tính (COPD), tiên lượng xấu với thời gian sống ước tính dưới 2 năm, cư trú tại viện dưỡng lão hoặc đã được chẩn đoán sa sút trí tuệ cũng bị loại trừ khỏi nghiên cứu.
c) Mô hình PPCM trong quản lý bện nhân hen suyễn
Dược sĩ đã tiến hành một cuộc phỏng vấn các thông tin cơ bản sau khi bệnh nhân đồng ý tham gia nghiên cứu. Dược sĩ và bác sĩ quyết định các mục tiêu điều trị ngắn hạn và dài hạn. Các mục tiêu điều trị bằng thuốc bao gồm duy trì và kiểm soát tìn trạng hen suyễn, sử dụng thuốc đúng cách, tuân thủ điều trị và các chiến lược khác để giảm tỷ lệ xuất hiện biến cố xấu cho bệnh nhân. Các dược sĩ đánh giá mức độ nghiêm trọng và khả năng kiểm soát bệnh hen suyễn (thông qua điểm số ACT) và giáo dục bệnh nhân về bệnh hen suyễn (ví dụ: tầm quan trọng của việc tuân thủ dùng thuốc và đào tạo các kỹ năng tự theo dõi bệnh hen suyễn (ví dụ: các triệu chứng và đo lưu lượng đỉnh thở ra). Các dược sĩ đồng thời cung cấp cho bệnh nhân một kế hoạch xử trí đối với bệnh hen suyễn dựa trên các hướng dẫn của Chương trình giáo dục và phòng chống hen suyễn quốc gia tại Mỹ (National Asthma Education and Prevention Program – NAEPP-EPR-3) để điều trị hàng ngày và tự kiểm soát các đợt cấp hoặc các đợt có triệu chứng. Dược sĩ quan sát kỹ thuật sử dụng thuốc dạng hít của bệnh nhân và hướng dẫn cách dùng thích hợp nếu cần thiết. Tiếp theo, dược sĩ đánh giá chế độ dùng thuốc và đưa ra các khuyến nghị cho bác sĩ về khả năng cải thiện chế độ hiện tại theo NAEPP-EPR-3.
Can thiệp đối bệnh hen suyễn bằng mô hình PPCM trong 9 tháng đề nghị tần suất thăm khám với dược sĩ tại thời điểm bắt đầu nghiên cứu và sau tháng thứ 1, 2, 4, 6 và 9. Các cuộc thăm khám tùy chọn có thể diễn ra vào thời điểm tháng thứ 3, 5, 7 và 8. Những bệnh nhân tiếp tục kiểm soát hen kém sẽ được gọi điện mỗi 2 tuần. Tần suất thăm khám này được thiết kế để song song với tần suất tương tự được sử dụng trong can thiệp tăng huyết áp ở các nhánh khác của dự án CAPTION. Bởi vì đây là một nghiên cứu về hiệu quả, các dược sĩ được tùy ý quản lý bệnh nhân và được tự do sửa đổi hoặc giảm tần suất này, đặc biệt nếu họ nghĩ rằng bệnh nhân đang kiểm soát tốt. Dược sĩ đánh giá kỹ thuật cấp phát thuốc, điểm AQLQ-M và điểm ACT trong mỗi lần thăm khám. Phác đồ điều trị bằng thuốc được đánh giá, đặc biệt chú ý đến tần suất sử dụng thuốc chủ vận beta và nhu cầu dùng thuốc duy trì bệnh hen suyễn (corticosteroid dạng hít). Sau đó, dược sĩ xem xét các mục tiêu, điều chỉnh kế hoạch hành động cho bệnh hen suyễn khi cần thiết và trình bày các khuyến nghị cho bác sĩ. Các bác sĩ có thể chấp nhận hoặc từ chối bất kỳ khuyến nghị nào.
d) Kết quả nghiên cứu
Nghiên cứu có 126 bệnh nhân tham gia từ 11 cơ sở y tế. Có 33 (26%) bệnh nhân bị chấm dứt sớm vì theo dõi (17 bệnh nhân), rút lại sự đồng ý (5 bệnh nhân), không đủ điều kiện. (3 bệnh nhân) và những thay đổi về tình trạng đủ điều kiện (8 bệnh nhân). Bệnh nhân gặp dược sĩ trung bình 2,52 lần trong suốt 9 tháng can thiệp, với tần suất thăm khám từ 0 đến 7 lần trên mỗi bệnh nhân. Tần suất gặp phổ biến nhất là hai lần (40 bệnh nhân, 31,8%) và bốn lần trở lên (33 bệnh nhân, 26,2%). Bệnh nhân hen suyễn không được kiểm soát lúc ban đầu gặp dược sĩ trung bình 2,81 lần, so với bệnh nhân kiểm soát trung bình 1,84 lần. Các lượt gặp ban đầu kéo dài 15–90 phút, trung bình khoảng 60 phút. Các lần tái khám cần khoảng 15 phút dựa trên các đánh giá ban đầu với dược sĩ. Ban đầu, 100 bệnh nhân đang dùng thuốc điều trị hen suyễn mãn tính. Khi chỉ đánh giá những bệnh nhân có dữ liệu quan sát thực tế tại mỗi lần khám, 64% tuân thủ điều trị cao lúc ban đầu, 80,3% tuân thủ điều trị cao sau 9 tháng (76 bệnh nhân, p=0,004) và 81,8% tuân thủ điều trị cao sau 18 tháng (66 bệnh nhân , p=0,03).
Số lần khám cấp cứu và/hoặc nhập viện giảm 30% trong quá trình can thiệp (p=0,052) nhưng quay trở lại mức trước đó sau khi ngừng can thiệp (p=0,83)
4. Kết luận
Việc hợp tác giữa các chuyên gia y tế trong đó có Bác sĩ và Dược sĩ luôn là nhiệm vụ của mỗi chuyên gia y tế và cơ sở y tế trong công tác chẩn đoán, điều trị bệnh. Trong bối cảnh ngày nay, vấn đề này càng trở nên quan trọng vớ sự phát triển của công nghệ 4.0, nhu cầu được cung cấp thông tin ngày càng cao của người bệnh cũng như sự xuất hiện của các bệnh/ dịch bệnh mới, đòi hỏi sự gắn kết chặt chẽ cũng như trao đổi thông tin giữa các bên liên quan.
Tuy nhiên, để làm được điều này cần phải có sự đầu tư từ chính mỗi chuyên gia y tế, cơ chế chính sách của cơ sở y tế cũng như của ngành y tế. Telehealth (Y tế từ xa) hứa hẹn là 01 giải pháp tiềm năng để thúc đẩy mô hình này (xem kỳ tiếp theo).
Tài liệu tham khảo
- Omboni S, Tenti M, Coronetti C. Physician-pharmacist collaborative practice and telehealth may transform hypertension management. J Hum Hypertens. Mar 2019;33(3):177-187. doi:10.1038/s41371-018-0147-x
- Sood S, Mbarika V, Jugoo S, et al. What is telemedicine? A collection of 104 peer-reviewed perspectives and theoretical underpinnings. Telemedicine and e-Health. 2007;13(5):573-590.
- Williams AM, Bhatti UF, Alam HB, Nikolian VC. The role of telemedicine in postoperative care. Mhealth. 2018;4:11. doi:10.21037/mhealth.2018.04.03
- Kruse CS, Williams K, Bohls J, Shamsi W. Telemedicine and health policy: a systematic review. Health Policy and Technology. 2021;10(1):209-229.
- Citoni B, Figliuzzi I, Presta V, Volpe M, Tocci G. Home Blood Pressure and Telemedicine: A Modern Approach for Managing Hypertension During and After COVID-19 Pandemic. High Blood Pressure & Cardiovascular Prevention. 2022/01/01 2022;29(1):1-14. doi:10.1007/s40292-021-00492-4
- Dorsey ER, Topol EJ. Telemedicine 2020 and the next decade. The Lancet. 2020;395(10227):859.
- Bluml BM, McKenney JM, Cziraky MJ. Pharmaceutical care services and results in project ImPACT: hyperlipidemia. Journal of the American Pharmaceutical Association (1996). 2000;40(2):157-165.
- Boudreau DM, Capoccia KL, Sullivan SD, et al. Collaborative care model to improve outcomes in major depression. Annals of Pharmacotherapy. 2002;36(4):585-591.
- Carter BL, Malone DC, Billups SJ, et al. Interpreting the findings of the IMPROVE study. American journal of health-system pharmacy. 2001;58(14):1330-1337.
- Borenstein JE, Graber G, Saltiel E, et al. Physician‐pharmacist comanagement of hypertension: a randomized, comparative trial. Pharmacotherapy: The Journal of Human Pharmacology and Drug Therapy. 2003;23(2):209-216.
- Carter BL, Clarke W, Ardery G, et al. A cluster-randomized effectiveness trial of a physician-pharmacist collaborative model to improve blood pressure control. Circulation: Cardiovascular Quality and Outcomes. 2010;3(4):418-423.
- Polgreen LA, Han J, Carter BL, et al. Cost-effectiveness of a physician–pharmacist collaboration intervention to improve blood pressure control. Hypertension. 2015;66(6):1145-1151.
- Pauley TR, Magee MJ, Cury JD. Pharmacist-managed, physician-directed asthma management program reduces emergency department visits. Annals of Pharmacotherapy. 1995;29(1):5-9.
- Anderegg MD, Gums TH, Uribe L, Coffey CS, James PA, Carter BL. Physician-Pharmacist Collaborative Management: Narrowing the Socioeconomic Blood Pressure Gap. Hypertension. Nov 2016;68(5):1314-1320. doi:10.1161/hypertensionaha.116.08043
- Carter BL, Coffey CS, Ardery G, et al. Cluster-randomized trial of a physician/pharmacist collaborative model to improve blood pressure control. Circ Cardiovasc Qual Outcomes. May 2015;8(3):235-43. doi:10.1161/circoutcomes.114.001283
- Ostchega Y, Hughes JP, Wright JD, McDowell MA, Louis T. Are demographic characteristics, health care access and utilization, and comorbid conditions associated with hypertension among US adults? American journal of hypertension. 2008;21(2):159-165.
- Dickerson LM, Kraus C, Kuo GM, et al. Formation of a primary care pharmacist practice-based research network. American Journal of Health-System Pharmacy. 2007;64(19):2044-2049.
- Crime OoDa. World Drug Report. New York: United Nations. 2013:Sales No. E.13.XI.6. Accessed 27/06/2023.
- Prevention CfDCa. Wide-ranging On- line Data for Epidemiologic Research (WONDER). 2012. Accessed 27/06/2023. http://wonder.cdc.gov/mortsql.html
- Center for Substance Abuse Treatment C. Medication-assisted treatment for opioid addiction in opioid treatment program. 2012:Treatments inservice training. Treatment Improvement Protocol (TIP) Series 43. Rockville, MD: Substance Abuse and Mental Health Services Administration.
- Center for Substance Abuse Treatment C. Clinical guide- lines for use of buprenorphine in treatment of opioid addiction. Accessed 27/06/2023,
- Richardson TE, O’Reilly CL, Chen TF. A comprehensive review of the impact of clinical pharmacy services on patient outcomes in mental health. International journal of clinical pharmacy. 2014;36:222-232.
- Bultman DC, Svarstad BL. Effects of pharmacist monitoring on patient satisfaction with antidepressant medication therapy. Journal of the American Pharmaceutical Association (1996). 2002;42(1):36-43.
- Bungay KM, Adler DA, Rogers WH, et al. Description of a clinical pharmacist intervention administered to primary care patients with depression. General hospital psychiatry. 2004;26(3):210-218.
- Giberson S YS, Lee MP. Improving patient and health sys- tem outcomes through advanced pharmacy practice. 2011:2014. A report to the US Surgeon General.
- DiPaula BA, Menachery E. Physician–pharmacist collaborative care model for buprenorphine-maintained opioid-dependent patients. Journal of the American Pharmacists Association. 2015;55(2):187-192.
- Gums TH, Carter BL, Milavetz G, et al. Physician–pharmacist collaborative management of asthma in primary care. Pharmacotherapy: The Journal of Human Pharmacology and Drug Therapy. 2014;34(10):1033-1042.